Конъюгированный билирубин — описание, строение, расшифровка и особенности
При сдаче биохимического анализа крови можно увидеть строку «конъюгированный билирубин». Существуют нормы, согласно которым содержание этого вещества в крови считается допустимым. При заболеваниях показатели увеличиваются, и врач назначает лечение. Увеличение прямого и непрямого билирубина указывает на патологические процессы, которые следует устранить.
Что такое билирубин?
Билирубин — вещество красно-желтого цвета, которое содержится в крови человека и входит в состав желчи. Образуется в результате расщепления белков гемоглобина, миоглобина и цитохрома. Вещество делится на конъюгированный билирубин, который называют прямым, и неконъюгированный билирубин. Продукты распада попадают в желчь и выводятся из организма.
У здорового человека билирубин содержится в крови в определенном количестве. Его повышение указывает на избыточное разрушение эритроцитов. Причину этого выясняет врач по результатам анализов. Для точной диагностики в анализах указывают билирубин конъюгированный и неконъюгированный.
Строение билирубина
По химическим свойствам выделяют две формы вещества:
- неконъюгированный образуется в форме различных структур;
- конъюгированный появляется после связи с глюкуроновой кислотой.
Билирубин способен связываться с одной или двумя молекулами кислоты. Резкое повышение билирубина происходит при гемолизе — разрушении эритроцитов.
Строение конъюгированного билирубина напоминает кристалл, который трудно растворяется в воде. Для транспортировки гема в билирубин используются тканевые макрофаги. Ежедневно у человека разрушаются состарившиеся эритроциты, высвобождается до 8 г гемоглобина, который превращается в 350 мкг билирубина.
Как образуется билирубин в организме?
В течение суток у человека распадается 9 белков, содержащих гем. Большая часть принадлежит гемоглобину эритроцитов. Эритроциты обитают в крови 3-4 месяца и разрушаются. При этом освободившийся гемоглобин переносится в селезенку, печень или костный мозг, где окисляется кислородом. В процессе распада отщепляется железо, белковая часть и билирубин.
Образовавшийся билирубин попадает обратно в кровь и связывается с металлами и аминокислотами, которые не позволяют веществу выйти из организма с мочой. Такой вид называется неконъюгированный или непрямой билирубин.
К билирубину присоединяется альбумин, который переносит вещество в желчные протоки и кишечник. В некоторых случаях при переносе часть билирубина попадает обратно в кровяное русло.
В печени клетки гепациты захватывают билирубин и отщепляют от альбумина. Конъюгированный билирубин образуется с помощью фермента УДФГТ (глюкуронилтрансфераза).
Избыток билирубина способен нарушить функционирование клеток. Наиболее чувствительными к нему оказываются нервные клетки. В норме в крови содержится 80% непрямого и 20% прямого билирубина.
Особенности билирубина, называемого конъюгированным
Свое название прямой билирубин получил за свойство давать прямую реакцию с реактивом, который используется при анализах. Механизм образования конъюгированного билирубина происходит в печени. Большая часть выводится через кишечник, незначительное количество выходит через почки с мочой в виде уробиногена.
Особенностью прямого билирубина является его минимальная токсичность, в отличие от непрямого. Отличительной особенностью прямого билирубина является возможность выведения из организма благодаря растворимости. Образование конъюгированного билирубина происходит на основе неконъюгированного.
Непрямой билирубин практически не растворяется в воде. ему требуются жиры, по этой причине накопление происходит в жировых тканях и липидах мозга. Непрямой билирубин выводится только после превращения в конъюгированный.
Печень занимается производством билирубина. Но отличительной особенностью прямого билирубина является образование в особых клетках — гепатоцитах. Также часть непрямого билирубина создается вне печени.
Увеличение билирубина не всегда указывает на заболевание, иногда рост показателей происходит при правильно работающей печени.
Пути выведения билирубина
Распад гемоглобина и превращение его в билирубин происходит в ретикуло-эндотелиальной системе. До 80% производится в клетках печени, остальная часть в селезенке, костном мозге и соединительных тканях.
Весь образуемый билирубин должен выводиться из организма, так как является ядовитым для организма. Но из-за нерастворимости билирубин нельзя вывести без преобразований. Нерастворимое вещество должно перейти в конъюгированный билирубин.
Оказавшись в желчных протоках, растворимый билирубин выводится в кишечник, где происходит дальнейшее преобразование. Часть промежуточных соединений всасывается обратно в кровь. Чтобы не навредить организму, печень вновь отлавливает «беглецов» и переводит в прямой билирубин, а далее в кишечник.
Нормы билирубина
Чтобы понимать, насколько опасен в крови повышенный билирубин, необходимо определить нормы показателей, которые зависят от возраста пациента.
При рождении у ребенка берут анализ крови и смотрят показатели билирубина. Общий билирубин включает конъюгированный и неконъюгированный. При рождении общий показатель составляет 51-60 мкмоль/л. На вторые сутки увеличивается и может доходить до 170-200 мкмоль/л. Постепенно общий билирубин приходит в норму и к концу первого месяца снижается до общих значений. Дети старше 1 месяца и взрослые должны иметь значение 8,5-20,5 мкмоль/л.
Неконъюгированный билирубин состоит до 75% от общего и составляет не более 15,4 мкмоль/л. В пиковый период процентное соотношение меняется до 90%.
Конъюгированный билирубин в норме в крови составляет до 5,1 мкмоль/л. Это 25% от общего, на пике не менее 10%.
Высокие показатели билирубина у новорожденных называются «физиологической желтухой». Вызывается особым видом гемоглобина, которого нет у взрослого человека. Дополнительное выведение происходит из-за незрелости печени и ферментов, преображающих билирубин в растворимый.
Диагностика и анализы
Для постановки диагноза важное значение имеет расшифровка анализов крови. Изменения билирубина выявляют по биохимическому анализу крови.
Определение прямого билирубина имеет важное значение, потому что данный показатель является своеобразным маркером при диагностике заболеваний. Сопоставляя результаты с нормой, можно увидеть истинную картину.
Если конъюгированный билирубин повышен более, чем в 2 раза, то вероятно произошло нарушение выработки желчи, прямой билирубин перестал выводиться в полном объеме. Чтобы исключить ошибку, врач при постановке диагноза смотрит на другие показатели анализа — трансаминазы, фосфатазы, осадок.
При диагностике определяют 4 группы повышенного билирубина:
- Повышен неконъюгированный билирубин вне лечения. Создается большое количество билирубина, с которым не может справиться здоровая печень.
- Повышен конъюгированный билирубин вне печени. Вероятнее всего, нарушен отток желчи.
- Повышен неконъюгированный билирубин печеночного типа. Появилась причина, по которой печень не может преобразовать билирубин.
- Повышен прямой билирубин печеночного типа. Произошло нарушение оттока желчи.
Симптомы повышения билирубина
При повышении билирубина появляются характерные симптомы, которые указывают на патологическое состояние пациента. Анализы подтверждают диагноз и позволяют обнаружить причину недомогания. Симптомы, указывающие, что прямой конъюгированный билирубин повышен:
- частые головные боли;
- тошнота, неприятный запах изо рта;
- наличие серого налета на языке;
- боль в правом подреберье;
- тяжесть после приема жирной пищи;
- расстройство стула;
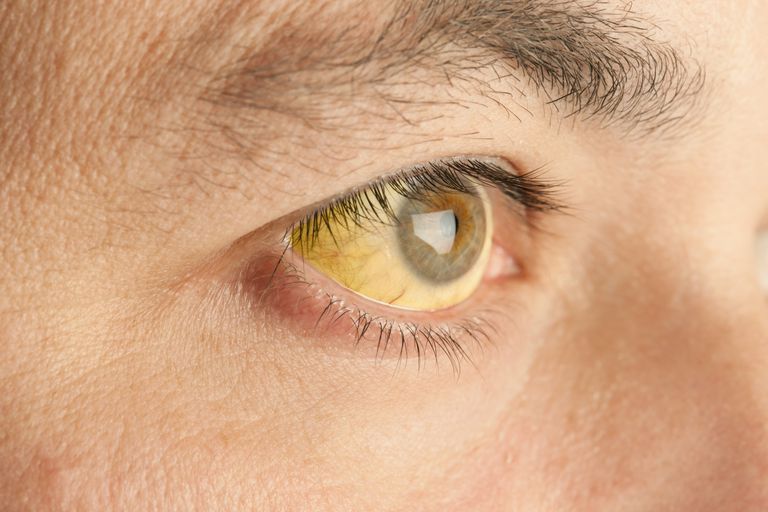
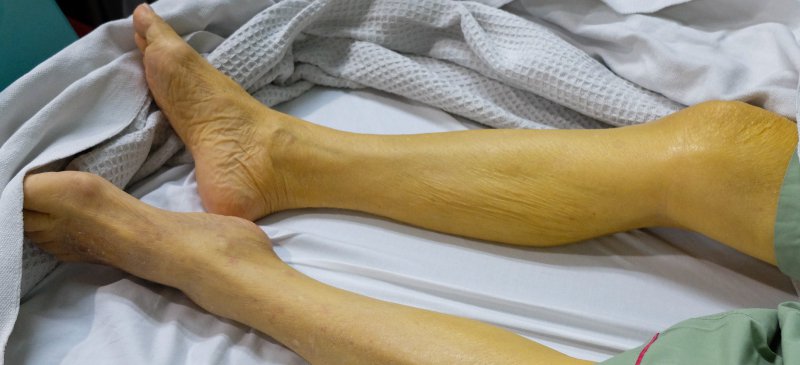
- желтая кожа и слизистые;
- моча цвета пива;
- светлый кал;
- головокружение;
- зуд.
В некоторых случаях возможно повышение температуры.
Причины повышения у взрослого
С учетом того, что общий билирубин и конъюгированный повышен, различают следующие виды желтухи:
- паренхиматозная;
- механическая;
- гемолитическая;
- смешанная.
Повышение общего билирубина возникает вследствие различных физических и психологических факторов. Границы общего количества билирубина даже у здорового человека подвижны. Выделяют факторы, которые оказывают влияние на увеличение общего билирубина:
- физические нагрузки;
- переедание;
- длительные диеты.
Повышение общего билирубина указывает на поражение печени. Чаще всего кожные покровы становятся желтыми. Такие симптомы возникают при следующих болезнях:
- гепатиты;
- гепатозы;
- цирроз печени;
- опухоли печени;
- злоупотреблении алкоголем.
При повышении прямого билирубина причиной является воспаление в желчном пузыре или протоках. Такой вид желтухи считается механическим. Возникает при наличии следующих заболеваний:
- камни в желчном пузыре;
- спазмы желчного пузыря;
- нарушение строения пузыря;
- холангит;
- гельминтозы;
- нарушение желчных протоков;
- травмы пузыря;
- осложнения после операции;
- опухоль желчного пузыря.
Если конъюгированный билирубин в норме, а повышен неконъюгированный, то говорит это о быстром распаде эритроцитов. Такое состояние характерно для новорожденных. У взрослых встречается из-за травм. Проблемы возникают в работе кровеносной системы, поэтому желтуха называется надпеченочной. Основные заболевания, приводящие к повышению билирубина:
- дефицит железа, обусловленный генетическими факторами;
- отравление тяжелыми металлами;
- переливание несовместимой группы крови;
- резус-конфликт при беременности;
- прием гормональных препаратов;
- наследственные заболевания;
- брюшной тиф.
Причины повышения у новорожденных
При повышении билирубина на 3-и сутки более чем на 200 мкмоль/л неонатологи принимают меры по снижению. Повышение этого показателя может негативно сказаться на состоянии младенца. При этом конъюгированный билирубин почти не растет, а общее количество достигает отметок 300-400 мкмоль/л.
Причинами развития желтухи новорожденных считается:
- тяжелое протекание беременности;
- гестационный сахарный диабет;
- сложные роды;
- гипоксия при родах.
Показатели больше 300 оказывают негативное влияние на нервную систему малыша и могут говорить о гормональных нарушениях, проблемах с печенью, непроходимости кишечника или генетическом заболевании.
Для лечения необходимо выяснить истинную причину. Ребенку проводят фототерапию, при необходимости ставят капельницы. Длительная желтуха при отсутствии лечения вызывает отставание в развитии.
Повышение билирубина у беременных
При повышении билирубина у беременных сравнивают изменения конъюгированного и неконъюгированного билирубина. В зависимости от результатов и общего состояния женщины определяют причину повышения показателей.
У беременных женщин развитие гипербилирубинемии происходит по следующим причинам:
- сильный токсикоз на ранних сроках;
- эклампсия;
- жировая дистрофия печение, развивающаяся во время беременности;
- желчнокаменная болезнь;
- холестаз беременных.
При холестазе беременных все симптомы исчезают после рождения ребенка.
Снижение билирубина
Понижение билирубина случается реже, чем повышение. При изменении показателей прямого билирубина в меньшую сторону необходимо выяснить причину.
Причинами снижения прямого билирубина являются:
- злоупотребление алкоголем;
- прием гормональных препаратов;
- длительное лечение антибактериальными препаратами;
- избыток аскорбиновой кислоты.
Снижение непрямого билирубина происходит при:
- беременности;
- в период новорожденности.
Снижение неконъюгированного билирубина может указывать на почечную недостаточность. Увеличение нагрузки на почки, повышение артериального давления снижает непрямой билирубин.
источник
Патофизиология печени желтуха
Желтуха (iсterus) – синдром, характеризующийся желтушным окрашиванием кожных покровов и видимых слизистых оболочек в различные оттенки желтого цвета вследствие нарушения обмена билирубина.
Для рассмотрения причин и механизмов появления желтухи необходимо представлять метаболизм билирубина в физиологических условиях (рис.). Билирубин – это важнейший продукт деградации гемоглобина и других гемопротеинов (миоглобина, каталазы, пероксидазы, цитохромов, NO-синтазы и др.). При разрушении этих гемопротеинов от них отщепляется гем, и белковая часть молекулы катаболизируется. В макрофагах печени и селезенки под влиянием гемоксигеназы гем распадается до двух конечных продуктов, образующихся в эквимолярных концентрациях: биливердина и окиси углерода СО. Биливердин восстанавливается биливердинредуктазой до билирубина. Этот билирубин связывается с альбумином и транспортируется в гепатоциты. Билирубин, связанный с альбумином, называется непрямым, так как он вступает в непрямую реакцию Ван-ден-Берга с диазореактивом Эрлиха, и несвязанным (неконъюгированным) или свободным, поскольку этот билирубин еще не связан с остатками глюкуроновой кислоты. Из цитоплазмы гепатоцитов неконъюгированный билирубин с помощью транспортного белка лигандина доставляется в эндоплазматический ретикулум. Здесь билирубин связывается с остатками глюкуроновой кислоты при участии ферментов уридинмонофосфатглюкуронизилтрансферазы (УМФ-ГТ) и уридиндифосфатглюкуронизилтрансферазы (УДФ-ГТ) и превращается в конъюгированный билирубин. Этот конъюгированный билирубин называют также прямым, поскольку он не связан с альбумином и вступает в прямую реакцию Ван-ден-Берга. Из гепатоцитов конъюгированный билирубин посредством АТФ-зависимого переноса белком МRР 2 (Multidrug Resistance Protein – белок множественной лекарственной устойчивости) выводится в желчные капилляры. Затем конъюгированный билирубин с желчью попадает в 12-перстную кишку и далее продвигается по тонкому кишечнику. Часть этого билирубина всасывается по мезентериальным венам, попадает в печень и расщепляется гепатоцитами до дипирролов. Большая же часть билирубина восстанавливается микрофлорой кишечника до мезобилиногена, и далее — до стеркобилиногена. Некоторое количество стеркобилиногена всасывается в кровь и по геморроидальным венам поступает в мочевой пузырь, откуда выделяется с мочой (его иногда называют уробилином). По мере продвижения мезобилиногена к дистальным отделам тонкого кишечника он восстанавливается до стеркобилиногена, который, далее при окислении до стеркобилина придает стулу характерную окраску.
источник
Желтухи у новорожденных
Желтуха, или визуальное проявление гипербилирубинемии, включает синдромы различного происхождения, общей чертой которых является желтушное прокрашивание кожи и слизистых оболочек. Всего насчитывается около 50 заболеваний, которые сопровождаются появление
Желтуха, или визуальное проявление гипербилирубинемии, включает синдромы различного происхождения, общей чертой которых является желтушное прокрашивание кожи и слизистых оболочек. Всего насчитывается около 50 заболеваний, которые сопровождаются появлением желтушности кожных покровов. У взрослых прокрашивание кожи происходит при повышении уровня билирубина более 34 мкмоль/л, у новорожденных — при уровне билирубина от 70 до 120 мкмоль/л.
Желтухи периода новорожденности, обусловленные накоплением в крови избыточного количества билирубина, встречаются часто и иногда требуют проведения неотложных лечебных мероприятий. Непрямой билирубин является нейротоксическим ядом и при определенных условиях (недоношенность, гипоксия, гипогликемия, длительная экспозиция и т. д.) вызывает специфическое поражение подкорковых ядер и коры головного мозга — так называемую билирубиновую энцефалопатию. По различным данным, на первой неделе жизни желтуха встречается у 25–50% доношенных и у 70–90% недоношенных новорожденных.
Билирубин является конечным продуктом катаболизма гема и образуется преимущественно вследствие распада гемоглобина (около 75%) с участием гемоксигеназы, биливердинредуктазы, а также неферментных восстанавливающих веществ в клетках ретикулоэндотелиальной системы (РЭС). Другими источниками билирубина являются миоглобин и гемсодержащие ферменты печени (около 25%).
Естественный изомер билирубина — непрямой свободный билирубин — хорошо растворим в липидах, но плохо растворим в воде. В крови он легко вступает в химическую связь с альбумином, образуя билирубин-альбуминовый комплекс, благодаря чему в ткани поступает только менее 1% образующегося билирубина. Теоретически одна молекула альбумина может связать две молекулы билирубина. В комплексе с альбумином билирубин попадает в печень, где он путем активного транспорта проникает в цитоплазму, связывается с Y- и Z-протеинами и транспортируется в эндоплазматический ретикулум. Там под влиянием уридиндифосфатглюкуронилтрансферазы (УДФГТ) происходит соединение молекул билирубина с глюкуроновой кислотой и образуется моноглюкуронидбилирубин (МГБ). При транспортировке МГБ через цитоплазматическую мембрану в желчные капилляры происходит присоединение второй молекулы билирубина и образуется диглюкуронидбилирубин (ДГБ). Конъюгированный билирубин является водорастворимым, нетоксичным и выводится из организма с желчью и мочой. Далее билирубин в виде ДГБ экскретируется в желчные капилляры и выводится вместе с желчью в просвет кишечника. В кишечнике под влиянием кишечной микрофлоры происходит дальнейшая трансформация молекул билирубина, в результате которой образуется стеркобилин, выводящийся с калом.
Практически все этапы билирубинового обмена у новорожденных характеризуются рядом особенностей: относительно большее количество гемоглобина на единицу массы тела, умеренный гемолиз эритроцитов даже в нормальных условиях, даже у здорового доношенного новорожденного ребенка содержание Y- и Z-протеинов, а также активность УДФГТ резко снижены в первые сутки жизни и составляют 5% от активности таковых систем у взрослых. Повышение концентрации билирубина приводит к повышению активности ферментных систем печени в течение 3–4 дней жизни. Полное становление ферментных систем печени происходит к 1,5–3,5 мес жизни. Морфофункциональная незрелость, эндокринные расстройства (гипотиреоз, повышение в женском молоке прогестерона), нарушения углеводного обмена (гипогликемия), наличие сопутствующей инфекционной патологии существенно удлиняют сроки становления ферментных систем печени. Процессы выведения билирубина из организма также несовершенны, с чем связана повышенная кишечная реабсорбция билирубина. Заселение кишечника новорожденного нормальной кишечной микрофлорой резко сокращает количество билирубина, всасываемого из кишечника, и способствует нормализации процессов его выведения из организма.
Все желтухи принято делить по уровню блока билирубинового обмена:
- на надпеченочные (гемолитические), связанные с повышенным распадом эритроцитов, когда клетки печени не способны утилизировать лавинообразно образующиеся большие количества билирубина;
- печеночные (паренхиматозные), связанные с наличием воспалительного процесса, нарушающего функции клеток печени;
- подпеченочные (механические), связанные с нарушением оттока желчи.
В практике неонатолога используется патогенетическая классификация желтух новорожденных (по Н. П. Шабалову, 1996), согласно которой выделяют:
- Желтухи, обусловленные повышенной продукцией билирубина (гемолитические): гемолитическая болезнь новорожденных, полицитемический синдром, синдром заглоченной крови, кровоизлияния, лекарственный гемолиз (передозировка витамина К, окситоцина, применение сульфаниламидов и др.), наследственные формы эритроцитарных мембрано- и ферментопатий, гемоглобинопатии.
- Желтухи, обусловленные пониженным клиренсом билирубина гепатоцитами (конъюгационные): наследственно обусловленные синдромы Жильбера, Криглера–Найяра I и II типов, Ариаса, нарушения обмена веществ (галактоземия, фруктоземия, тирозиноз, гиперметионинемия и др.), нарушение конъюгации билирубина при пилоростенозе, высокой кишечной непроходимости, применении некоторых лекарственных средств.
- Желтухи, обусловленные нарушением эвакуации конъюгированного билирубина с желчью по желчным путям и кишечнику (механические): аномалии развития желчевыводящих путей в сочетании с другими пороками развития (синдром Эдвардса, Аладжилля), семейные холестазы Байлера, Мак-Элфреша, синдромы Ротора и Дубина–Джонсона, муковисцидоз, α-1-антитрипсиновая недостаточность, синдром сгущения желчи, сдавление желчевыводящих путей опухолью, инфильтратами и др.
- Смешанного генеза: сепсис, внутриутробные инфекции.
На патологический характер желтухи всегда указывают следующие признаки: появление желтухи в первые сутки жизни, уровень билирубина более 220 мкмоль/л, почасовой прирост билирубина более 5 мкмоль/л в час (более 85 мкмоль/л в сутки), длительность ее более 14 дней, волнообразное течение заболевания, появление желтухи после 14-го дня жизни.
Наиболее частой причиной конъюгационных гипербилирубинемий у новорожденных является несоответствие между нормальной продукцией билирубина и несовершенной системой его выведения из организма вследствие незрелости ферментных систем печени. Для конъюгационной желтухи характерно появление ее на 3-и сутки жизни, отсутствие увеличения печени и селезенки, изменений в окраске стула и мочи, анемического симптомокомплекса.
Для транзиторной гипербилирубинемии новорожденных характерно появление желтухи в возрасте более 36 ч жизни. Почасовой прирост билирубина не должен превышать 3,4 мкмоль/л ч (85,5 мкмоль в сутки). Наибольшая интенсивность желтушного прокрашивания кожи приходится на 3–4-е сутки, при этом максимальный уровень билирубина не поднимается выше 204 мкмоль/л. Для транзиторной гипербилирубинемии характерно прогрессирующее снижение уровня билирубина и интенсивности желтухи после 4 сут и угасание ее к 8–10-м суткам. Общее состояние ребенка при этом не нарушается. Лечение не требуется.
Для желтухи недоношенных новорожденных характерно более раннее начало (1–2-е сутки жизни), что создает трудности при дифференциации ее с гемолитической болезнью новорожденных. Однако данные анамнеза (группа крови матери и ребенка, отсутствие сенсибилизации) и лабораторных исследований (нормальный уровень гемоглобина, эритроцитов, отсутствие ретикулоцитоза) помогают поставить правильный диагноз. Длительность конъюгационной желтухи у недоношенных — до 3 нед.
В 1963 г. И. М. Ариасом была описана «желтуха от материнского молока» (прегнановая желтуха) у детей, находящихся на грудном вскармливании. Патогенез этого вида желтухи до конца не выяснен. Однако считается, что ее причиной является низкая конъюгация билирубина, являющаяся следствием тормозящего влияния прегнандиола, который содержится в избыточном количестве в крови некоторых женщин в послеродовом периоде, а также пониженная экскреция билирубина. Длительность желтухи составляет от 3 до 6 нед. Диагностическим тестом является отмена грудного вскармливания на 2–3-и сутки, на фоне чего желтуха начинает быстро разрешаться. При возобновлении вскармливания грудью уровень билирубина снова начинает расти.
Синдром Жильбера (конституциональная печеночная дисфункция) — наследственное заболевание, наследуемое по аутосомно-доминантному типу. Частота в популяции составляет 2–6%. Причиной является наследственное нарушение конъюгации непрямого билирубина вследствие нарушения захвата последнего печеночной клеткой. У новорожденных заболевание имеет сходство с транзиторной желтухой. Случаев ядерной желтухи не описано. Прогноз благоприятный. Диагноз ставится на основании семейного анамнеза, длительно сохраняющейся гипербилирубинемии при отсутствии других патологических изменений. Назначение фенобарбитала приводит к резкому уменьшению желтушности, что также свидетельствует о наличии данного заболевания.
Наследуемое нарушение пигментного обмена при синдроме Криглера–Найяра обусловлено отсутствием (I тип) или очень низкой активностью (II тип) глюкуронилтрансферазы в клетках печени.
При синдроме Криглера–Найяра I типа заболевание наследуется по аутосомно-рецессивному типу. Характерна интенсивная желтуха с первых дней жизни с повышением уровня непрямого билирубина сыворотки крови в 15–50 раз выше нормы, полным отсутствием прямой фракции билирубина. При естественном течении заболевания в большинстве случаев происходит прокрашивание ядер мозга, может отмечаться летальный исход. Назначение фенобарбитала неэффективно. Единственным способом лечения являются проведение фототерапии и трансплантация печени.
При II типе заболевания, которое наследуется по аутосомно-доминантному типу, наряду с менее интенсивной желтухой и уровнем непрямого билирубина в 15–20 раз больше нормы, в крови определяется прямая фракция билирубина. Отличительной чертой является положительный ответ на назначение фенобарбитала. Прогностически синдром Криглера–Найяра II типа более благоприятный. Развитие билирубиновой энцефалопатии наблюдается крайне редко.
Первым симптомом наследственно обусловленных нарушений обмена веществ, таких, как галактоземия, фруктоземия, тирозинемия и др., также может быть желтуха, имеющая конъюгационный характер. В первую очередь врача должно насторожить сочетание затяжной желтухи с такими симптомами, как рвота, диарея, гепатомегалия, прогрессирующая гипотрофия, тяжелая неврологическая симптоматика в виде судорог, мышечной гипотонии, парезов, параличей, атаксии, развитие катаракты, задержки нервно-психического развития. Диагноз подтверждается наличием галактозы в моче, позитивными пробами на сахар и другими специальными методами выявления нарушения обмена веществ в каждом отдельном случае.
Желтуха при гипотиреозе отмечается у новорожденных в зависимости от степени недостаточности функции щитовидной железы и сочетается с другими симптомами заболевания, такими, как крупный вес при рождении, выраженный отечный синдром, низкий тембр голоса новорожденного, ранние и упорные запоры и др. В биохимическом анализе крови наряду с непрямой гипербилирубинемией отмечается повышение холестерина. Скрининг-тест на гипотиреоз положительный, в крови повышен уровень тиреотропного гормона при снижении Т4. Длительная (от 3 до 12 нед) желтуха при гипотиреозе обусловлена замедлением всех метаболических процессов, в том числе и созревания глюкуронилтрансферазных систем печени. Своевременная постановка диагноза (в течение первого месяца жизни) и назначение заместительной терапии тиреоидином или L-тироксином приводят к нормализации билирубинового обмена.
Желтуха при полицитемии (диабетической фетопатии) обусловлена задержкой созревания ферментных систем печени на фоне гипогликемии при повышенном гемолизе. Контроль и коррекция гипогликемии, назначение индукторов микросомальных ферментов печени способствуют нормализации обмена билирубина.
Желтуха при пилоростенозе и высокой кишечной непроходимости обусловлена как нарушением конъюгирующих систем печени вследствие обезвоживания и гипогликемии, так и повышенным обратным всасыванием билирубина из кишечника. В данной ситуации лишь устранение пилоростеноза и обструкции кишечника приводят к нормализации пигментного обмена.
Применение лекарственных средств (глюкокортикоиды, некоторые виды антибиотиков и др.) может приводить к резкому нарушению процессов конъюгации в печени вследствие конкурентного вида метаболизма вышеуказанных препаратов. В каждом конкретном случае необходим анализ терапевтических мероприятий, а также знание метаболических особенностей препаратов, назначаемых новорожденному.
Для всех гемолитических желтух характерно наличие симптомокомплекса, включающего желтуху на бледном фоне (лимонная желтуха), увеличение печени и селезенки, повышение в сыворотке крови уровня непрямого билирубина, разной степени тяжести нормохромную анемию с ретикулоцитозом. Тяжесть состояния ребенка всегда обусловлена не только билирубиновой интоксикацией, но и выраженностью анемии.
Гемолитическая болезнь новорожденных возникает в результате несовместимости крови матери и ребенка по резус-фактору, его подтипам или группам крови. Заболевание протекает в виде отечной, желтушной и анемической форм. Отечная форма наиболее тяжелая и проявляется врожденной анасаркой, выраженной анемией, гепатоспленомегалией. Как правило, такие дети нежизнеспособны. Желтушная и анемическая формы заболевания более благоприятны, но также могут представлять угрозу здоровью ребенка. При легком течении уровень гемоглобина в пуповинной крови составляет более 140 г/л, уровень непрямого билирубина в сыворотке крови менее 60 мкмоль/л. В этом случае достаточно проведения консервативной терапии. При гемолитической болезни новорожденных средней степени тяжести и тяжелом течении может потребоваться проведение операции заменного переливания крови. В клинической картине желтуха либо врожденная, либо появляется в течение первых суток жизни, имеет бледно-желтый (лимонный) оттенок, неуклонно прогрессирует, на фоне чего может появляться неврологическая симптоматика билирубиновой интоксикации. Всегда отмечается гепатоспленомегалия. Изменения цвета кала и мочи нехарактерно.
Поражение структур центральной нервной системы (ЦНС) происходит при повышении уровня непрямого билирубина в сыворотке крови у доношенных новорожденных выше 342 мкмоль/л.
Для недоношенных детей этот уровень колеблется от 220 до 270 мкмоль/л, для глубоконедоношенных — от 170 до 205 мкмоль/л. Однако необходимо помнить, что глубина поражения ЦНС зависит не только от уровня непрямого билирубина, но и от времени его экспозиции в тканях головного мозга и сопутствующей патологии, усугубляющей тяжелое состояние ребенка.
Профилактические мероприятия для предупреждения развития гемолитической болезни новорожденных, которые должны проводиться уже в женской консультации, заключаются в постановке на учет всех женщин с резус-отрицательной и с 0(I) группой крови, выяснении данных анамнеза в плане наличия фактора сенсибилизации, определении уровня резус-антител и при необходимости проведении досрочного родоразрешения. Всем женщинам с резус-отрицательной кровью в первый день после родов показано введение анти-D-глобулина.
При развитии гемолитической болезни новорожденному проводится заменное переливание крови, в дооперационном периоде применяют фото- и инфузионную терапию.
Наследственные гемолитические анемии отличаются большим разнообразием. Самая распространенная из них — микросфероцитарная гемолитическая анемия Минковского–Шоффара. Дефектный ген локализован в 8-й паре хромосом. Результатом мутации является продукция аномальных эритроцитов, имеющих сферическую форму и меньшие (менее 7 нм) размеры, подвергающихся избыточному разрушению в криптах селезенки. Для анамнеза характерно наличие в семье родственников с аналогичным заболеванием. Диагноз подтверждается обнаружением микросфероцитарных эритроцитов, сдвигом кривой Прайс–Джонса влево, снижением осмотической стойкости эритроцитов, изменением индекса сферичности и средней концентрации гемоглобина в эритроцитах. Заболевание протекает волнообразно, гемолитические кризы сопровождаются повышением температуры тела, снижением аппетита и рвотами. Кризы провоцируются, как правило, острыми вирусными заболеваниями, переохлаждением, назначением сульфаниламидов и т. д. Основным методом лечения считается спленэктомия.
В период новорожденности может выявляться еще один вид наследственной гемолитической анемии, характеризующийся изменением формы эритроцитов — так называемый инфантильный пикноцитоз. Первые признаки заболевания появляются на первой неделе жизни и чаще у недоношенных детей. Эритроциты в окрашенном мазке крови имеют шиповидные отростки. Помимо анемии выявляются также отеки и тромбоцитоз. Назначение витамина Е в дозе 10 мг/кг в сутки приводит в большинстве случаев к клинико-лабораторной ремиссии.
При исследовании мазка крови у новорожденных могут быть выявлены и мишеневидные эритроциты, что характерно для гемоглобинопатий (талассемия, серповидно-клеточная анемия). Серповидно-клеточная анемия встречается чаще у жителей Средней Азии, Азербайджана и Армении и проявляется в неонатальном периоде только у гомозиготных носителей s-гемоглобина.
Диагноз наследственных энзимопенических анемий (дефицит глюкозо-6-фосфатдегидрогеназы, пируваткиназы, гексогеназы, 2,3-дифосфоглицеромутазы, фосфогексоизомеразы) новорожденным ставится крайне редко, так как требует проведения высокодифференцированных исследований. В клинической картине у новорожденных с этой патологией выявляются гемолитическая анемия с ретикулоцитозом, увеличение печени и селезенки. Характерен семейный анамнез.
Большие гематомы в периоде новорожденности также могут стать причиной выраженной непрямой гипербилирубинемии и анемии. Наличие у ребенка больших размеров кефалогематом, внутрижелудочковых кровоизлияний, субкапсулярных гематом паренхиматозных органов, массивных кровоизлияний в мягкие ткани сопровождается характерной клинической картиной.
Механические желтухи характеризуются накоплением в крови прямого (связанного) билирубина, что сопровождается желтухой, имеющей зеленоватый оттенок, увеличением размеров печени, изменением окраски стула (обесцвечивание) и мочи (нарастание интенсивности окраски).
Синдром сгущения желчи у новорожденных развивается как осложнение гемолитической болезни новорожденных, имеющих обширные кефалогематомы, а также перенесших асфиксию в родах. При этом нарастание интенсивности желтухи отмечается с конца первой недели жизни, сопровождается увеличением размеров печени, иногда значительным, и частичным обесцвечиванием стула. Лечение заключается в применении холеретиков и холекинетиков.
Кроме того, синдром сгущения желчи может являться одним из наиболее ранних клинических проявлений муковисцидоза, особенно если он сочетается с мекониальным илеусом или поражением бронхолегочной системы. Постановке правильного диагноза в данном случае способствуют определение содержания альбумина в меконии, ультразвуковое исследование (УЗИ) поджелудочной железы, проведение потовой пробы.
Причиной механической желтухи в периоде новорожденности могут быть пороки развития желчевыводящих путей: внутри- и внепеченочная атрезия желчных ходов, поликистоз, перекруты и перегибы желчного пузыря, артериопеченочная дисплазия, синдром Аладжилля, синдромальное уменьшение количества междольковых желчных протоков.
При атрезии желчевыводящих путей первым признаком порока развития служит желтуха, которая носит упорно нарастающий характер, сопровождается зудом кожных покровов, из-за чего дети бывают очень беспокойны и раздражительны. Постепенно нарастают размеры и плотность печени, изменяется характер стула: он становится частично или полностью обесцвеченным. Явления холестаза приводят к мальабсорбции жиров и жирорастворимых витаминов, нарастают гипотрофия и гиповитаминоз. В возрасте 4–6 мес появляются признаки портальной гипертензии, геморрагического синдрома. Без оперативного вмешательства такие пациенты погибают в возрасте до 1–2 лет жизни. Биохимический анализ крови выявляет наличие гипопротеинемии, гипоальбуминемии, повышение прямого билирубина, щелочной фосфатазы.
При синдроме канальцевой гипоплазии желчных путей (синдром Аладжилля), наследуемом по аутосомно-рецессивному типу, определяются и другие пороки развития: гипоплазия или стеноз легочной артерии, аномалии позвоночных дуг, почек. Характерны стигмы дизэмбриогенеза: гипертелоризм, выступающий лоб, глубоко посаженные глаза, микрогнатия.
Известны семейные формы холестаза, проявляющиеся в периоде новорожденности. При синдроме Мак-Элфреша отмечается наличие обесцвеченного стула в течение длительного периода времени, вплоть до нескольких месяцев. В дальнейшем отклонений в состоянии ребенка не отмечается. При синдроме Байлера, напротив, после эпизода холестаза в первые месяцы жизни развивается билиарный цирроз печени.
Механические желтухи могут быть обусловлены сдавлением желчных протоков извне опухолью, инфильтратами и другими образованиями брюшной полости. Нередко отмечается обтурация общего желчного протока при врожденной желчнокаменной болезни.
Выделяют группу наследственно обусловленных дефектов экскреции связанного билирубина. К ним относятся синдром Дубина–Джонсона, обусловленный «поломкой» каналикулярной транспортной системы. Синдром наследуется по аутосомно-рецессивному типу, сопровождается умеренным повышением уровня прямого билирубина, небольшим увеличением размеров печени, массивным выделением с мочой копропорфиринов. В биоптатах в клетках печени наблюдается отложение коричнево-черного пигмента, напоминающего меланин. Синдром Ротора также наследуется по аутосомно-рецессивному типу, но в основе этого синдрома лежит дефект захвата и накопления клетками печени органических анионов. Клиническая картина аналогична таковой при синдроме Дубина–Джонсона. Отложения пигмента в клетках печени нет.
Постановке правильного диагноза при синдроме холестаза в период новорожденности помогают УЗИ печени, радиоизотопное сканирование, чрескожная биопсия печени, холангиография и т. д.
Паренхиматозные желтухи обусловлены поражением паренхимы печени воспалительного характера. Причиной поражения могут являться вирусы, бактерии и простейшие: вирус гепатита В и С, цитомегаловирус, Коксаки, краснухи, Эпстайна–Барр, вирус простого герпеса, бледная трепонема, токсоплазма и др. Септический процесс у новорожденного может сопровождаться прямым бактериальным поражением печени.
Клиническая картина паренхиматозной желтухи включает в себя ряд общих и строго специфических признаков: дети часто рождаются недоношенными или незрелыми, с задержкой внутриутробного развития, маловесными к сроку гестации, имеют признаки поражения нескольких органов и систем, вследствие чего состояние их при рождении расценивается как крайне тяжелое. Желтуха имеется уже при рождении и носит сероватый, «грязный» оттенок, на фоне выраженных нарушений микроциркуляции, часто с проявлениями кожного геморрагического синдрома. Характерна гепатоспленомегалия. При исследовании биохимического анализа сыворотки крови выявляются как прямая, так и непрямая фракции билирубина, повышенная активность (в 10-100 раз) трансаминаз печени, увеличение щелочной фосфатазы, глутаматдегидрогеназы. Метод Эберлейна свидетельствует о серьезных нарушениях в конъюгационных механизмах печеночной клетки — подавляющее количество прямого билирубина представлено фракцией моноглюкуронидбилирубина. Общий анализ крови нередко выявляет анемию, ретикулоцитоз, тромбоцитопению, лейкоцитоз или лейкопению. В коагулограмме — дефицит плазменного звена гемостаза, фибриногена. Для установления возбудителя инфекционного процесса проводятся его идентификация путем полимеразной цепной реакции (ПЦР), определение титров специфических иммуноглобулина М и иммуноглобулина G. Лечение заключается в назначении специфической антибактериальной, противовирусной и иммунокорригирующей терапии.
Обобщая вышесказанное, отметим, что диагностические мероприятия при неонатальных желтухах должны учитывать ряд положений.
- При сборе анамнеза необходимо обратить внимание на возможный семейный характер заболевания: имеют значение случаи затяжной желтухи, анемии, спленэктомии у родителей или родственников.
- Анамнез со стороны матери должен обязательно содержать сведения о группе крови и резус-факторе у нее и отца ребенка, наличии предыдущих беременностей и родов, операций, травм, переливаний крови без учета резус-фактора. У женщины во время беременности могут быть выявлены нарушение толерантности к глюкозе, сахарный диабет, инфекционный процесс. Необходимо также выяснить, не принимала ли женщина препараты, оказывающие влияние на билирубиновый обмен.
- Анамнез новорожденного включает определение срока гестации, масса-ростовых показателей, оценки по шкале Апгар при рождении, выяснение характера вскармливания (искусственного или естественного), времени появления желтушного прокрашивания кожи.
- Физикальное обследование помогает определить оттенок желтухи, установить ориентировочный уровень билирубина при помощи иктерометра. Определяется наличие кефалогематом или обширных экхимозов, геморрагических проявлений, отечного синдрома, гепатоспленомегалии. Следует обращать внимание на характер окраски мочи и стула. Важным диагностическим моментом является правильная трактовка неврологического статуса ребенка.
- Лабораторные методы включают клинический анализ крови с определением гематокрита, мазок периферической крови (необходимы для диагностики нарушений формы и размеров эритроцитов), определение группы крови и резус-фактора у матери и ребенка (позволяет установить причину гемолитической болезни новорожденных).
Кроме того, проведение прямой и непрямой пробы Кумбса позволит предположить, имеет ли место несовместимость крови матери и ребенка по редким факторам.
Биохимический анализ крови (определение общего билирубина и его фракций, уровня трансаминаз печени, щелочной фосфатазы, концентрации общего белка, альбумина, глюкозы, мочевины и креатинина, холестерина и триглицеридов, С-реактивного белка, тимоловой пробы и т. д.) позволяет не только диагностировать вид желтухи, но и собрать данные о состоянии других органов и систем, имеющие большое значение при назначении радикальных способов лечения (например, об изначальной функции почек очень важно иметь представление до проведения заменного переливания крови, так как одним из осложнений этой операции является острая почечная недостаточность).
Метод Эберлейна (определение фракций прямого билирубина — моно- и диглюкуронидбилирубина) имеет значение при дифференциальной диагностике механических и паренхиматозных желтух.
Необходимо также проведение тестов на выявление инфекционного агента в крови, стадии заболевания (ПЦР, иммуноферментный анализ, определение количества и вида иммуноглобулинов, определение авидности и аффинности антител, реакция Вассермана и др.).
Определение профиля гормонов щитовидной железы проводится при подозрении на гипотиреоз.
Осмотическая резистентность эритроцитов, электрофорез гемоглобина, скрининг-тесты на определение глюкозо-6-фосфатдегидрогеназы проводятся с целью уточнения причины наследственных гемолитических анемий.
Потовая проба при подозрении на муковисцидоз проводится у детей старше 1 мес жизни; в раннем неонатальном периоде можно практиковать определение содержания альбумина в меконии.
Анализы включают также определение содержания a-1-антитрипсина в сыворотке крови, УЗИ головного мозга, внутренних органов брюшной полости.
Рентгенологический метод, компьютерная томография проводятся при подозрении на кишечную непроходимость, внутричерепные кровоизлияния, фиброэзофагогастродуоденоскопия — при подозрении на пилоростеноз. Чрескожная биопсия печени проводится в спорных случаях с целью верификации диагноза.
До начала проведения лечебных мероприятий необходимо определить способ кормления новорожденного: грудное вскармливание не допускается при гемолитической болезни новорожденных, галактоземии, тирозинемии.
Лечение гипербилирубинемий
Рассмотрим сновные методы лечения гипербилирубинемий.
- Фототерапия на современном этапе — самый эффективный метод лечения непрямой гипербилирубинемии. Суть действия фототерапии заключается в фотоизомеризации непрямого билирубина, т. е. превращении его в водорастворимую форму. В настоящее время существует несколько разновидностей ламп синего света, с длиной волны 410–460 нм, позволяющих выбрать необходимую схему лечения (непрерывную, прерывистую). Современные оптико-волоконные аппараты Biliblanket лишены практически всех побочных эффектов, компактны, не нарушают обычного режима ребенка и общения его с матерью. Фототерапию начинают проводить, когда есть угроза роста билирубина до токсического значения. Лампы располагают на расстоянии 20–40 см от уровня кожи ребенка, мощность излучения должна составлять не менее 5–9 нВТ/см 2 /нм. Фототерапия проводится непрерывно, прерывать ее можно только на время кормления и визитов матери. Глаза и наружные половые органы ребенка закрываются светонепроницаемой тканью. Если фототерапию применяют у новорожденного с прямой гипербилирубинемией, можно наблюдать изменение цвета кожных покровов — синдром «бронзового ребенка». К осложнениям фототерапии относятся ожоги кожи, непереносимость лактозы, гемолиз, дегидратация, гипертермия и загар. При проведении фототерапии обязательны мероприятия по поддержанию постоянного водного баланса новорожденного.
- Инфузионная терапия применяется для предотвращения нарушений водного баланса при проведении фототерапии с использованием ламп с недифференцированным светом; при этом физиологическая потребность в жидкости увеличивается на 0,5–1,0 мл/кг/ч. Основой инфузионной терапии являются растворы глюкозы, к которым добавляются мембраностабилизаторы (с целью уменьшения процессов перекисного окисления), электролиты, сода (при необходимости их коррекции), кардиотрофики и препараты, улучшающие микроциркуляцию. Для ускорения выведения билирубина из организма иногда применяют методику форсированного диуреза. Возможно введение в схему инфузионной терапии растворов альбумина в дозе 1 г/кг в сутки.
- Целесообразность применения индукторов микросомальных ферментов печени (фенобарбитал, зиксорин, бензонал) объясняется способностью последних повышать содержание лигандина в клетках печени и активность глюкуронилтрансферазы. Данные индукторы используются при нарушении процессов конъюгации. Фенобарбитал применяется в дозе 5 мг/кг в сутки, курс лечения не должен превышать 4–6 дней. Возможна схема применения фенобарбитала, при которой используются высокие нагрузочные дозы — 20–30 мг/кг в первые сутки, затем 5 мг/кг в последующие, однако высокие дозы фенобарбитала оказывают сильное седативное действие и могут вызвать нарушение дыхания, апноэ у новорожденного.
- Энтеросорбенты (смекта, полифепан, энтеросгель, холестирамин, агар-агар и др.) включаются в терапию с целью прервать печеночно-кишечную циркуляцию билирубина. Однако они не оказывают существенного влияния на уровень сывороточного билирубина. Тем не менее, учитывая отсутствие токсического влияния этих препаратов, их можно применять при лечении гипербилирубинемий, но только как вспомогательный метод.
- Синтетические металлопорфирины ранее широко использовались при лечении непрямых гипербилирубинемий. Механизм их действия основан на конкурентном ингибировании гемоксигеназы, приводящем к снижению продукции билирубина. В настоящее время эти препараты в лечении неонатальных желтух не используются, так как был отмечен фототоксический эффект олово-протопорфирина IX.
- Заменное переливание крови проводится при неэффективности консервативных методов терапии, прогрессирующем нарастании уровня билирубина, при наличии абсолютных показаний, т. е. когда есть угроза развития ядерной желтухи. Заменное переливание крови выполняется в объеме двух объемов циркулирующей крови, что позволяет заменить до 85% циркулирующих эритроцитов и снизить уровень билирубина в 2 раза. Показаниями к проведению данной процедуры в настоящее время являются: отечно-анемическая форма гемолитической болезни новорожденных, когда переливание проводится в первые 2 ч жизни; уровень непрямого билирубина пуповинной крови выше 60 мкмоль/л; уровень гемоглобина пуповинной крови ниже 140 г/л; почасовой прирост билирубина выше 6 мкмоль/л; почасовой прирост билирубина выше 8,5 мкмоль/л при падении гемоглобина ниже 130 г/л; наличие прогрессирующей анемии; превышение билирубина в последующие сутки выше 340 мкмоль/л.
- Из холеретиков и холекинетиков — при явлениях холестаза (за исключением атрезии внепеченочных желчных протоков и нарушения синтеза желчных кислот вследствие ферментопатии) могут использоваться магния сульфат, аллохол, однако в настоящее время предпочтение отдается препарату урсодезоксихолевой кислоты — урсофальк, который выпускается в виде суспензии, отличается легкостью дозирования для новорожденных, характеризуется быстрым и отчетливым терапевтическим эффектом. Начальная лечебная доза составляет 15–20 мг/кг в сутки. При недостаточной эффективности доза может быть увеличена до 30–40 мг/кг в сутки. При проведении длительного лечения используют поддерживающую дозу 10 мг/кг в сутки.
- Коррекция жирорастворимых витаминов проводится при гипоплазиях и атрезиях желчевыводящих путей и длительно существующих явлениях холестаза в дооперационном периоде. Витамин Д3 — 30 000 МЕ внутримышечно 1 раз в месяц или по 5000-8000 МЕ внутрь ежедневно. Витамин А — 25 000–50 000 МЕ внутримышечно 1 раз в месяц или 5000-20000 МЕ внутрь 1 раз в сутки. Витамин Е — 10 мг/кг внутримышечно; 25 МЕ/кг в сутки внутрь 1 раз в 2 нед. Витамин К — 1 мг/кг 1 раз в 1–2 нед.
- Коррекция микроэлементов: кальций — 50 мг/кг в сутки внутрь, фосфор — 25 мг/кг в сутки внутрь, цинка сульфат — 1 мг/кг внутрь в сутки.
- Увеличение белковой и калорийной нагрузки у таких детей необходимо для обеспечения нормального роста и развития, кроме того в питании должны присутствовать среднецепочечные триглицериды. Потребность у таких новорожденных в белках — 2,5–3 г/кг, жирах — 8 г/кг, углеводах — 15–20 г/кг, калориях — 150 ккал/кг (60% — углеводы, 40% — жиры).
- При синдроме Аладжилля, несиндромальной форме гипоплазии внутрипеченочных желчных протоков, перинатальном склерозирующем холангите методы этиопатогенетического лечения отсутствуют. Формирование цирроза печени при этих процессах служит показанием к трансплантации печени.
- Внепеченочные причины развития синдрома холестаза являются показанием к удалению причины холестаза или проведению операции по Касаи, с последующей профилактикой развития инфекционных процессов и склеротических изменений желчных протоков. Противовоспалительная терапия включает назначение высоких доз преднизолона внутривенно в течение первой недели после операции (10 > 2 мг/кг в сут), затем 2 мг/кг/сут внутрь в течение 1–3 мес.
- При гипербилирубинемии, вызванной метаболическими нарушениями, чаще всего прибегают к консервативным методам лечения. При галактоземии применяется диета, не содержащая галактозу и лактозу. На первом году жизни используются лечебные смеси: NAN безлактозный, Нутрамиген, Прегистимил и другие смеси, не содержащие лактозу. При тирозинемии назначается диета, не содержащая тирозин, метионин и фенилаланил (лофенолак, ХР Аналог, ХР Аналог LCP, Афенилак, Фенил-Фри, Тетрафен 40 и др.). в последние годы также используется ингибитор фермента 4-гидроксифенилпируват-диоксигеназы — нитисинон, который назначают из расчета 1 мг/кг/сут, перорально. При фруктоземии необходимо исключить из питания продукты, содержащие фруктозу, сукрозу и мальтозу. Назначаются препараты, компенсирующие недостаток желчных кислот — холевой и дезоксихолевой из расчета 10 мг/кг/сут.
- При заместительной энзимотерапии чаще всего используется креон 10 000, доза препарата подбирается соответственно недостаточности функции поджелудочной железы, панкреатин — по 1000 ЕД липазы/кг/сут.
Литература
- Абрамченко В. В., Шабалов Н. П. Клиническая перинатология. Петрозаводск: ООО «Издательство Интел Тех», 2004. 424 с.
- Болезни плода и новорожденного, врожденные нарушения обмена веществ/под ред. Р. Е. Бермана, В. К. Вогана. М.: Медицина, 1991. 527 с.
- Дегтярев Д. Н., Иванова А. В., Сигова Ю. А. Синдром Криглера-Найяра//Российский вестник перинатологии и педиатрии. 1998. № 4. С. 44–48.
- Комаров Ф. И., Коровкин Б. Ф., Меньшиков В. В. Биохимические исследования в клинике. М.: АПП «Джангар», 2001.
- Неонатология/под ред. Т. Л. Гомеллы, М. Д. Каннигам. М.: Медицина, 1998. 640 с.
- Папаян А. В., Жукова Л. Ю. Анемии у детей. СПб.: Питер, 2001.
- Руководство по фармакотерапии в педиатрии и детской хирургии. Неонатология/под ред. А. Д. Царегородцева, В. А. Таболина. М.: Медпрактика-М, 2003.
- Таболин В. А. Билирубиновый обмен у новорожденных. М.: Медицина, 1967.
- Шабалов Н. П. Неонатология: пособие для врачей. СПб., 1996. Т. 1, 2.
- Шерлок Ш., Дули Д. Заболевания печени и желчных путей: практическое руководство/под ред. З. Г. Апросиной, Н. А. Мухина: пер. с англ. М.: ГЭОТАР Медицина, 1999. 864 с.
- Подымова С. Д. Болезни печени. М., Медицина. 1993.
- Balistreri W. F. Nontransplant options for the treatment of metabolic liver disease: saving livers while saving lives//Hepatology. 1994; 9: 782–787.
- Bernard O. Early diagnosis of neonatal cholestatic jaundice//Arch. Pediatr. 1998; 5: 1031–1035.
- Nedim Hadzie, Giorgina Mieli-Vergani. Chronic liver disease in childhood. Int. Semin. Paediatr. Gastroenterol. Nutr. 1998; 7: 1–9.
Л. А. Анастасевич, кандидат медицинских наук
Л. В. Симонова, кандидат медицинских наук
РГМУ, Москва
источник